5.1.1 Recommandations générales
Le personnel doit porter un équipement de protection individuelle (gants, masque, vêtements et lunettes de protection) pour éviter une infection transmise par le sang et/ou les liquides biologiques.
Assurer un environnement calme et rassurant. Respecter l’intimité de la parturiente lors des examens et au moment de l’accouchement. L’encourager à se mobiliser si elle le souhaite et à être accompagnée par la personne de son choix.
Anticiper pour chaque naissance la possibilité d’un recours à la réanimation. Le matériel nécessaire doit être à portée de main et prêt à fonctionner.
5.1.2 Diagnostic du début de travail
- Apparition des contractions utérines : douleurs intermittentes et rythmées, accompagnées d'un durcissement de l'utérus, augmentant progressivement en intensité et en fréquence ;
Et
- Modifications du col utérin, raccourcissement progressif et dilatation (Figure 5.1) :
- chez la primipare, il y a d'abord effacement du col puis dilatation ;
- chez la multipare, effacement et dilatation sont simultanés.
Des contractions répétées sans modification du col utérin ne doivent pas être considérées comme un début de travail. Lorsque les contractions répétées sont inefficaces (absence de modification du col), irrégulières, s'arrêtant spontanément pour éventuellement reprendre ensuite, il s'agit d'un faux début de travail. Dans ce cas, il ne faut pas rompre les membranes ni administrer d'oxytocine.
De même, un col ouvert sans contraction ou avec peu de contractions ne doit pas être considéré comme un début de travail. Cette situation se rencontre en particulier chez les multipares qui peuvent avoir un col ouvert (jusqu'à 5 cm) à terme alors que le travail n'a pas commencé.
En cas de doute, dans les deux situations, réexaminer 4 heures plus tard. Si le col est inchangé, le travail n'a pas encore démarré et la femme n'a pas besoin d'être admise en salle d'accouchement.
5.1.3 Déroulement de l'accouchement
Première phase : dilatation et descente fœtale, subdivisée en 2 phases
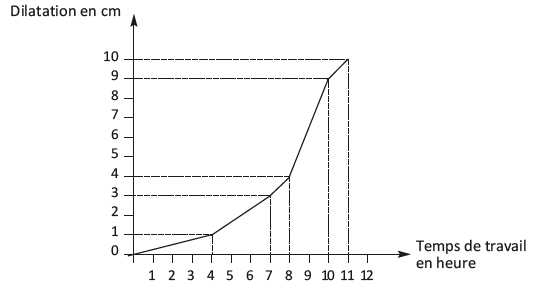
1) Phase de latence : du début du travail jusqu'à environ 5 cm de dilatation. Sa durée varie selon la parité.
2) Phase active : d'environ 5 cm jusqu'à dilatation complète
[1]Citation 1.Organisation mondiale de la Santé. Recommandations de l’OMS sur les soins intrapartum pour une expérience positive de l’accouchement, Genève, 2018.
http://apps.who.int/iris/bitstream/handle/10665/272434/WHO-RHR-18.12-fre.pdf?ua=1 [consulté le 11 juin 2018]
. Elle est caractérisée par une modification cervicale plus rapide que durant la phase de latence. Sa durée varie selon la parité. Elle n'excède pas en principe 10 heures chez la multipare et 12 heures chez la primipare.
Figure 5.1 - Courbe de dilatation chez la primipare (chez la multipare, la courbe se situe plus à gauche)
Deuxième phase : expulsion
Phase débutant à dilatation complète.
Troisième phase : délivrance placentaire
Se référer au Chapitre 8.
5.1.4 Première phase : dilatation et descente fœtale
Les éléments de surveillance sont notés sur le partogramme (Section 5.2).
Contractions utérines
- Augmentation progressive de la force et de la fréquence des contractions : parfois espacées de 30 minutes en début de travail ; rapprochées (toutes les 2 à 3 minutes) en fin de travail.
- Une contraction peut durer jusqu’à une minute.
- L'utérus doit bien se relâcher dans l'intervalle des contractions.
- Observer la forme de l’utérus pour repérer un anneau de Bandl (Chapitre 3, Section 3.3.2).
Etat général de la patiente
- Surveiller le pouls, la pression artérielle et la température toutes les 4 heures ou plus fréquemment en cas d’anomalie.
- Demander à la femme d’uriner régulièrement (à titre indicatif, toutes les 2 heures).
- Maintenir l’hydratation (offrir de l’eau ou du thé à boire).
- Encourager la femme à se déplacer librement pendant le travail. Les changements de position et la déambulation contribuent à réduire la douleur et favoriser la progression du travail et la descente du fœtus. Les douleurs peuvent aussi être réduites par des massages ou applications de compresses chaudes ou froides. Le soutien de la sage-femme est indispensable pour gérer la douleur.
- Poser systématiquement une voie veineuse dans les situations suivantes : hauteur utérine excessive (macrosomie fœtale, grossesse multiple, hydramnios), anémie connue, hypertension artérielle.
Rythme cardiaque fœtal
Contrôle du rythme cardiaque fœtal
A réaliser au stéthoscope de Pinard ou avec un doppler fœtal, toutes les 30 minutes pendant la phase active, toutes les 5 minutes pendant l'expulsion ou le plus fréquemment possible. Il faut écouter et compter pendant au moins une minute entière, immédiatement après la contraction. Le rythme cardiaque fœtal normal est de 110 à 160 battements/minute.
Le rythme cardiaque fœtal peut ralentir pendant une contraction. S’il est complètement normalisé dès que l’utérus se relâche, il ne s’agit probablement pas d’une souffrance fœtale.
Si le rythme cardiaque fœtal écouté immédiatement après la fin d’une contraction est anormal (inférieur à 100/minute ou supérieur à 180/minute), poursuivre la surveillance du rythme cardiaque fœtal pour les 3 contractions suivantes pour confirmer l’anomalie.
Prise en charge d’un rythme cardiaque fœtal anormal
- Dans tous les cas :
- Poser une voie veineuse.
- Contrôler les signes vitaux maternels : pouls, pression artérielle, température.
- Vérifier le tonus utérin. En cas d’hypertonie, penser à une administration excessive d’oxytocine (qu’il faut alors arrêter) ou à un hématome rétroplacentaire (Chapitre 3, Section 3.2).
- Vérifier la couleur du liquide amniotique : un liquide amniotique méconial (verdâtre) associé à des anomalies du rythme cardiaque fœtal est en faveur d’une souffrance fœtale vraie.
- En cas de rythme cardiaque fœtal inférieur à 100/minute :
- Stopper l’administration d’oxytocine si une perfusion est en cours.
- Vérifier l’absence de saignement : un saignement peut orienter vers un hématome rétro-placentaire ou une rupture utérine.
- Relever la patiente ou la mettre sur le côté gauche pour lever la compression cave du décubitus dorsal qui peut être la cause du ralentissement du rythme cardiaque fœtal.
- Corriger une éventuelle hypotension par un remplissage vasculaire (Ringer lactate) pour ramener la pression artérielle systolique ≥ 90 mmHg.
- Réaliser un toucher vaginal à la recherche d’une procidence du cordon.
- En cas de rythme cardiaque fœtal supérieur à 180/minute :
La première cause est une infection maternelle fébrile.
- Rechercher la cause de l’infection (infection intra-utérine, pyélonéphrite, paludisme, etc.) et traiter.
- Traiter l’hyperthermie maternelle (paracétamol).
- En cas de fièvre inexpliquée, administrer une antibiothérapie comme pour une rupture prolongée des membranes (Chapitre 4, Section 4.9).
Si les anomalies du rythme cardiaque fœtal persistent ou que le liquide amniotique devient méconial, la naissance doit être rapide. Si la dilatation est complète avec une tête engagée, réaliser une extraction instrumentale (ventouse ou forceps selon la compétence et l’expérience de l’opérateur) ; sinon envisager une césarienne.
Dilatation pendant la phase active
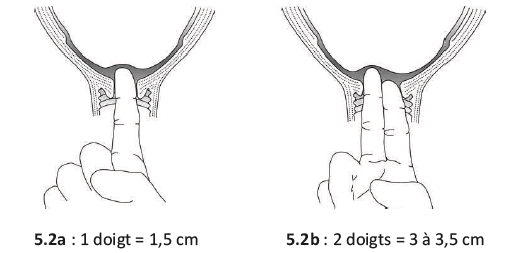
- Le col doit rester souple et se dilater progressivement. La dilatation se contrôle par un toucher vaginal toutes les 4 heures en l'absence de problème particulier (Figures 5.2).
- Une stagnation de la dilatation entre 2 touchers vaginaux est un signe d'alerte.
- Une action doit être entreprise si la stagnation dure depuis 4 heures : rupture artificielle des membranes, perfusion d'oxytocine ou césarienne, selon la situation.
Figures 5.2 - Estimation de la dilatation
Poche des eaux
- La poche des eaux bombe au moment des contractions et se rompt en général spontanément après 5 cm de dilatation ou à dilatation complète lors de l'expulsion. Un contrôle du rythme cardiaque fœtal et si nécessaire un toucher vaginal doivent être réalisés immédiatement après la rupture afin de repérer une possible procidence du cordon (Section 5.4). Une fois les membranes rompues, toujours utiliser des gants stériles pour réaliser des touchers vaginaux.
- Noter la couleur du liquide amniotique : claire, sanguinolente ou méconiale.
- Une coloration méconiale isolée, sans anomalie du rythme cardiaque fœtal, ne pose pas le diagnostic de souffrance fœtale mais impose un renforcement de la surveillance, notamment un toucher vaginal toutes les 2 heures. Une action doit être entreprise si une stagnation de la dilatation est repérée au bout de 2 heures.
Progression du fœtus
- Evaluer la descente fœtale par la palpation abdominale (partie de la tête fœtale perçue au-dessus de la symphyse pubienne) avant de réaliser le toucher vaginal.
- Lors de chaque toucher vaginal, outre la dilatation, vérifier également la présentation, la position et le degré de descente fœtale.
- Recherche des signes d'engagement :
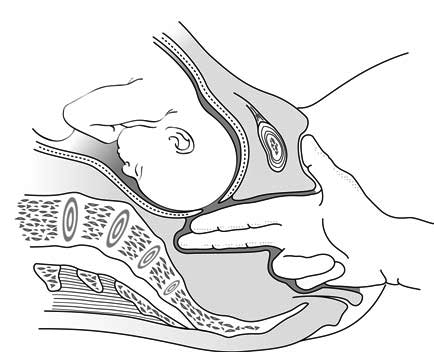
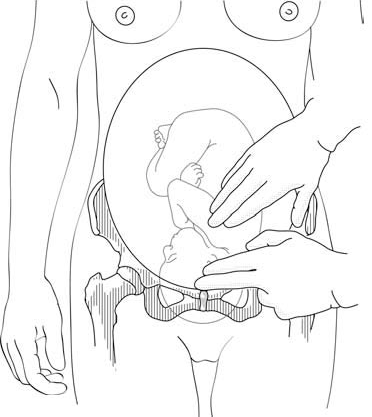
Lors du toucher vaginal, la présentation fœtale empêche les doigts d'atteindre la concavité du sacrum (Figures 5.3a et 5.3b). La présence d'une bosse séro-sanguine (infiltration bénigne de la tête fœtale) est une source d'erreur : faux diagnostic d'engagement.
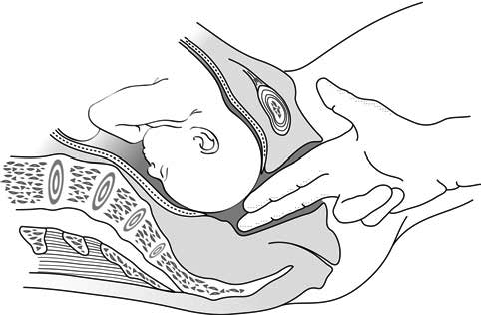
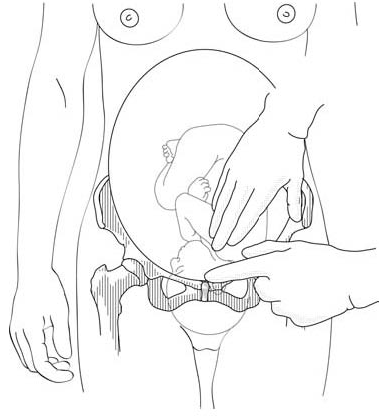
La distance entre le moignon de l'épaule du fœtus et le bord supérieur de la symphyse est inférieure à 2 travers de doigts (Figures 5.3c et 5.3d).
| Figures 5.3 - Diagnostic d'engagement | |
|
5.3a - Présentation non engagée : la concavité du sacrum est atteinte par les doigts vaginaux |
5.3b - Présentation engagée : les doigts vaginaux n'atteignent pas la cavité du sacrum (s'il n'y a pas de bosse séro-sanguine) |
|
5.3c - Tête non engagée : la saillie du moignon de l'épaule est à plus de 2 travers de doigts de la symphyse |
5.3d - Tête engagée : la saillie du moignon est à moins de 2 travers de doigts de la symphyse |
- Utiliser les points de repère du crâne pour déterminer la position de la tête dans le bassin maternel. Il est plus facile de déterminer la position de la tête quand les membranes sont rompues et que la dilatation est supérieure à 5 cm. Lorsque la tête est bien fléchie, la grande fontanelle (losangique) n'est pas perçue, seule la suture médiane et la petite fontanelle (triangulaire) le sont. La petite fontanelle est le repère de l'occiput fœtal et permet de donner la position du fœtus. Dans la majorité des cas, après l'engagement, la rotation intra-pelvienne de la tête amène l'occiput du fœtus sous la symphyse pubienne maternelle avec la petite fontanelle en situation médiane antérieure.
5.1.5 Deuxième phase : expulsion
Cette phase est souvent rapide chez la multipare, plus longue chez la primipare, elle ne doit cependant pas excéder 2 heures chez la multipare et 3 heures chez la primipare.
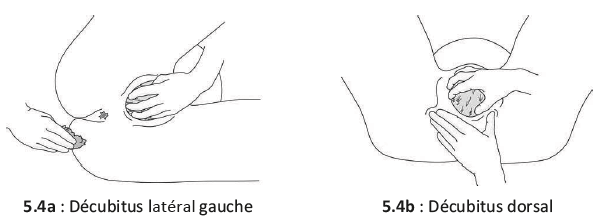
S'il existe une position traditionnelle d'accouchement et que l'examen n'a révélé aucun risque particulier pour la mère et l'enfant, il est tout à fait possible d'assister une expulsion chez une femme en décubitus dorsal, latéral gauche, accroupie ou à 4 pattes (Figures 5.4).
Figures 5.4 - Positions d'expulsion
- Rincer la vulve et le périnée à l’eau propre.
- La vessie doit être vidée, autant que possible naturellement. Effectuer un sondage vésical uniquement en cas de rétention urinaire, en respectant l'asepsie (gants stériles, sonde stérile à usage unique).
- Si le travail progresse de manière satisfaisante et qu'il n'y a pas d'anomalie du rythme cardiaque fœtal, laisser la femme pousser comme elle le souhaite. Dans les autres cas, les efforts expulsifs sont dirigés. Ils doivent être contemporains de la contraction utérine. Ils peuvent être soit en inspiration bloquante (après une inspiration profonde, à glotte fermée, contraction des muscles abdominaux et du diaphragme, dirigés vers le périnée) soit par poussée soufflante. Les efforts expulsifs sont maintenus le plus longtemps possible : en général 2 à 3 efforts expulsifs par contraction.
- Entre les contractions, la femme doit se reposer et respirer profondément. L'accoucheur contrôle les bruits du cœur fœtal après chaque contraction.
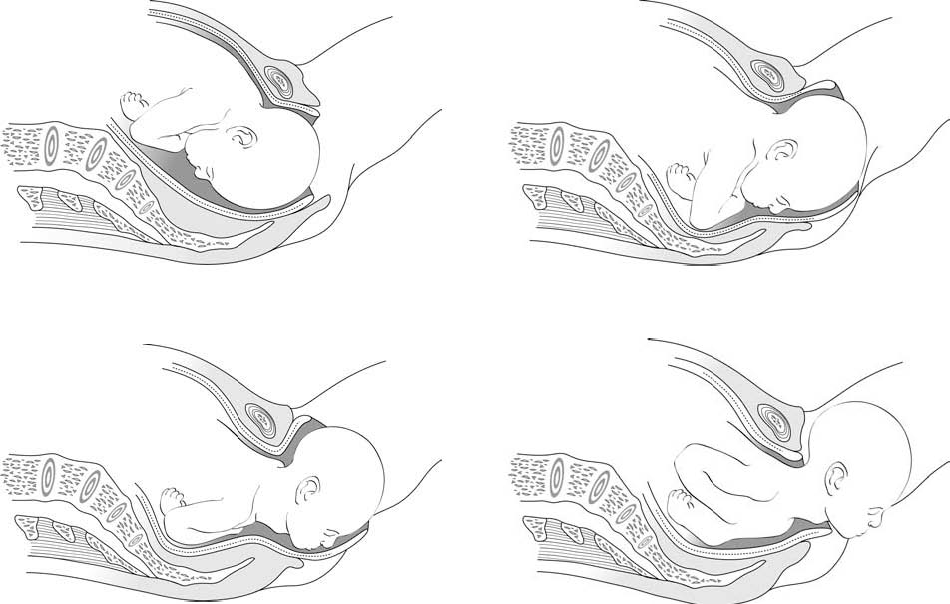
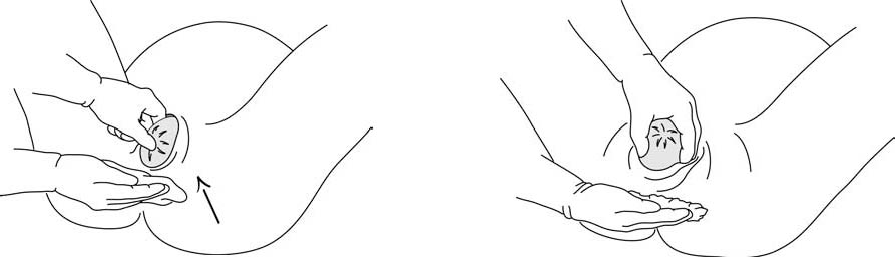
- La tête commence à distendre le périnée qui s'amincit progressivement : l'orifice vulvaire se distend, les lèvres s'écartent et l'occiput apparaît. Dans une présentation céphalique, le dégagement se fait en occipito-pubien le plus souvent : l'enfant naît en regardant en bas, son occiput se déroule contre la symphyse pubienne (Figures 5.5). La tête amorce un mouvement de déflexion. Il faut guider ce mouvement et empêcher toute expulsion brutale : une main maintient l'occiput. L’autre main peut soutenir le menton au travers du périnée. Protéger la région anale avec une compresse (Figures 5.6).
Figures 5.5 - Différentes étapes du dégagement en occipito-pubien
Figures 5.6 - Dégagement progressif de la tête
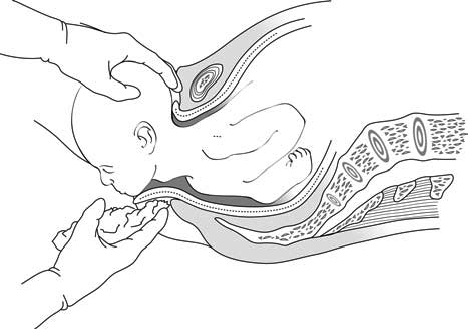
- Durant cette période finale active pour l'accoucheur, il faut que la femme cesse tout effort expulsif : respiration profonde. Une main freine la déflexion de la tête et imprime des petits mouvements latéraux pour que les bosses pariétales se dégagent peu à peu, tandis que (si nécessaire, ce n'est pas systématique) l’autre main fait remonter le menton (Figure 5.7).
Figure 5.7 - Abaissement du périnée postérieur sous le menton
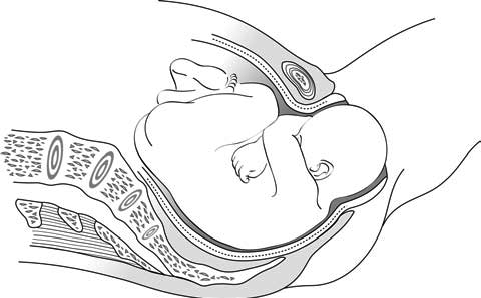
- Au moment du dégagement, le périnée est distendu à l'extrême. Le contrôle de l'expulsion peut permettre de limiter le risque de déchirure. Il n'y a pas d'indication systématique d'épisiotomie (Section 5.8). Dans un dégagement en occipito-sacré (Figure 5.8), la distension du périnée est majeure, une épisiotomie peut être utile.
Figure 5.8 - Dégagement en occipito-sacré
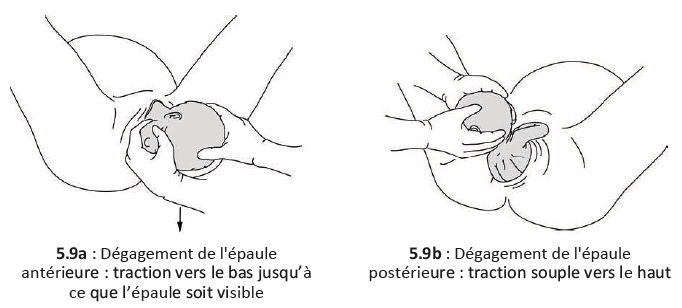
- La tête, une fois dégagée, amorce une rotation spontanée d'au moins 90°. L'accoucheur aide ce mouvement en saisissant la tête à 2 mains. Il effectue une traction douce vers le bas pour amener l'épaule antérieure sous la symphyse puis la dégager puis une traction souple vers le haut pour permettre le dégagement de l'épaule postérieure (Figures 5.9).
Le dégagement de l'épaule postérieure doit être bien contrôlé pour limiter le risque de déchirure périnéale.
Figures 5.9 - Dégagement des épaules
- Placer l'enfant sur le ventre de sa mère. Pour les soins du nouveau-né, se référer au Chapitre 10, Section 10.1.
5.1.6 Administration d'oxytocine
Administrer immédiatement de l'oxytocine à la mère puis réaliser la délivrance placentaire (Chapitre 8, Section 8.1.2).
5.1.7 Clampage du cordon
Se référer au Chapitre 10, Section 10.1.1.
- 1.Organisation mondiale de la Santé. Recommandations de l’OMS sur les soins intrapartum pour une expérience positive de l’accouchement, Genève, 2018.
http://apps.who.int/iris/bitstream/handle/10665/272434/WHO-RHR-18.12-fre.pdf?ua=1 [consulté le 11 juin 2018]