El paludismo es una infección parasitaria debido a un protozoo del género Plasmodium, transmitido al hombre a través de la picadura del mosquito anófeles. La transmisión también es posible por transfusión de sangre contaminada y al feto por vía transplacentaria.
5 especies de plasmodium provocan el paludismo en el ser humano: P. falciparum, P. vivax, P. ovale, P. malariae y P. knowlesi. Todas las especies pueden provocar un paludismo no complicado. El paludismo severo (definido por la presencia de complicaciones) casi siempre es debido al P. falciparum y, en menor frecuencia, al P. vivax y P. knowlesi.
Un paludismo no complicado puede derivar en severo rápidamente y un paludismo severo no tratado puede ser fatal en algunas horas.
Signos clínicos
En caso de fiebre (o de antecedente de fiebre en las últimas 48 horas), pensar siempre en paludismo en los pacientes residentes o provenientes de una región endémica.
Paludismo no complicado
La fiebre se asocia con frecuencia a escalofríos, sudores, cefaleas, mialgias, malestar general, anorexia o nauseas. En el niño, la fiebre puede asociarse a dolores abdominales, diarreas y vómitos. En niños y mujeres embarazadas es frecuente la anemia leve o moderada.
Paludismo severo
Los pacientes, que además de los síntomas descritos más arriba, presentan una o varias de las complicaciones siguientes
[1]Citation 1.World Health Organization. Guidelines for the treatment of malaria, 3rd ed. World Health Organization. 2015.
https://apps.who.int/iris/handle/10665/162441
deben ser ingresados de inmediato:
- Alteración de la consciencia, incluso coma.
- Convulsiones: crisis generalizadas o focales (p. ej. movimientos oculares anormales) que se repiten más de 2 veces en 24 horas.
- Postración: extrema debilidad; en el niño, incapacidad para alimentarse/beber/mamar.
- Distrés respiratorio: respiración rápida y difícil o respiración lenta y profunda.
- Shock: extremidades frías, pulso débil o ausente, tiempo de recoloración capilar ≥ 3 segundos, cianosis.
- Ictericia: coloración amarillenta de las mucosas bucales, conjuntivas, palmas de las manos.
- Hemoglobinuria: orina roja oscura.
- Hemorragias: cutáneas (petequias), conjuntival, nasal, gingival, sangre en las heces.
- Insuficiencia renal aguda: oliguria (diuresis < 12 ml/kg/día en el niño y < 400 ml/día en el adulto), a pesar de una hidratación adecuada.
Laboratorio
Pruebas parasitológicas
[2]Citation 2.World Health Organization. Compendium of WHO malaria guidance: prevention, diagnosis, treatment, surveillance and elimination. 2019.
https://apps.who.int/iris/handle/10665/312082
A ser posible, el diagnóstico de paludismo debe ser confirmado. Si no se dispone de pruebas diagnósticas, no se debe retrasar el inicio de tratamiento ante la sospecha de paludismo.
Pruebas de diagnóstico rápido (PDR)
aCitation a.La mayoría de las pruebas rápidas detectan uno de los antígenos siguientes o una combinación de estos antígenos: la proteína HRP2 específica de P. falciparum; una enzima específica de P. falciparum (Pf pLDH); una enzima común a las 4 especies de plasmodium (pan pLDH). La proteína HRP2 puede permanecer detectable durante 6 semanas o más después de la eliminación del parásito; la enzima pLDH permanece detectable durante varios días (hasta 2 semanas) después de la eliminación del parásito.
Utilizar de preferencia las pruebas pan pLDH en las regiones hiper y holo-endémicos, y en zonas de transmisión estacional intensa y durante epidemias o emergencias complejas. En otros contextos, las pruebas HRP2 (P. falciparum > 95%) o combo HRP2 + pLDH (P. falciparum < 95%) son preferibles.
Las pruebas rápidas detectan los antígenos del parásito. Dan un resultado cualitativo (positivo o negativo) únicamente y pueden continuar dando positivos varios días o semanas después de la eliminación del parásito.
Microscopía
El frotis y la gota gruesa permiten detectar la presencia del parásito, determinar su especie, cuantificar la parasitemia y seguir su evolución.
Tanto el frotis como la gota gruesa pueden ser negativos en el transcurso de un paludismo severo por el secuestro de los hematíes parasitados en los capilares periféricos, así como en los vasos de la placenta en la mujer embarazada.
Observación: excluir otra causa de fiebre, incluso si el diagnóstico es positivo.
Exámenes complementarios
Hemoglobina (Hb)
A medir sistemáticamente en caso de anemia clínica y de paludismo severo.
Glucemia
A medir sistemáticamente para detectar una hipoglucemia en caso de paludismo severo o de desnutrición (ver Hipoglucemia, Capítulo 1).
Tratamiento del paludismo por P. vivax, P. ovale, P. malariae, P. knowlesi
cloroquina (CQ) VO
bCitation b.Si el paciente vomita en los 30 minutos siguientes a la toma: tomar de nuevo la misma dosis. Si el paciente vomita entre 30 minutos y una hora después de la toma: re-administrar media dosis. Si vómitos repetidos impiden seguir un tratamiento oral, tratar como un paludismo severo, ver Tratamiento del paludismo severo.
Niños y adultos:
Día 1: 10 mg base/kg
Día 2: 10 mg base/kg
Día 3: 5 mg base/kg
En general P. vivax sigue siendo aún sensible a la CQ, pero ha desarrollado resistencia en varios países. En zonas con altas tasas de resistencias (> 10%), o en países que han retirado la CQ por la resistencia de P. falciparum a la CQ, utilizar tratamientos combinados basados en la artemisinina (TCA)
cCitation c.TCA: asociación de artemisinina o alguno de sus derivados (p. ej. artesunato, artemetero) con un antipalúdico que pertenezca a una clase terapéutica diferente.
en lugar de la CQ
[1]Citation 1.World Health Organization. Guidelines for the treatment of malaria, 3rd ed. World Health Organization. 2015.
https://apps.who.int/iris/handle/10665/162441
. Para las posologías, ver Tratamiento del paludismo no complicado por P. falciparum.
En el paludismo por P. vivax y P. ovale la reactivación de parásitos durmientes en el hígado puede provocar recaídas. Para eliminarlos, puede administrarse primaquina VO durante 14 días (0,25 a 0,5 mg/kg una vez al día en niños ≥ 15 kg; 15 mg una vez al día en adultos), después del tratamiento inicial con la CQ o un TCA. Sin embargo, dicho tratamiento está recomendado solo en pacientes con poco riesgo de ser reinfectados (es decir, aquellos que vivan en zonas no endémicas o de baja transmisión) o en países que pretenden eliminar el paludismo. Este tratamiento está contraindicado en individuos con deficiencia de G6PD. Si no es posible realizar una prueba de detección de deficiencia en el paciente, la decisión de prescribir la primaquina debe tener en cuenta la prevalencia de la deficiencia de G6PD en la población.
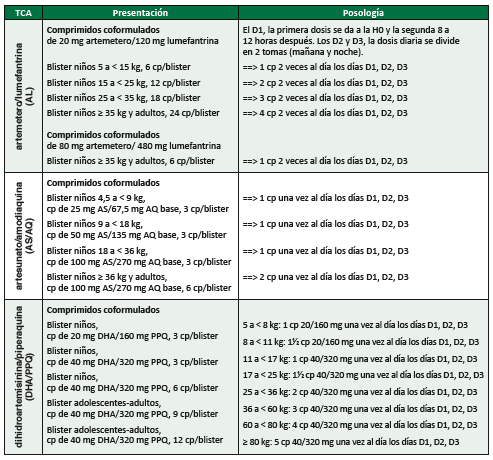
Tratamiento del paludismo no complicado por P. falciparum
Tratamiento antipalúdico
Durante el embarazo, ver Tratamiento antipalúdico en las mujeres embarazadas.
El tratamiento es un TCA
cCitation c.TCA: asociación de artemisinina o alguno de sus derivados (p. ej. artesunato, artemetero) con un antipalúdico que pertenezca a una clase terapéutica diferente.
por vía oral durante 3 días
[1]Citation 1.World Health Organization. Guidelines for the treatment of malaria, 3rd ed. World Health Organization. 2015.
https://apps.who.int/iris/handle/10665/162441
. La elección del TCA de primera línea depende de su eficacia en la zona interesada. Si el TCA de primera elección no está disponible, está contraindicado o el tratamiento bien llevado fracasa, utilizar otro TCA. Para las posologías, ver tabla más abajo.
Tratamiento del paludismo no complicado por P. falciparum
bCitation b.Si el paciente vomita en los 30 minutos siguientes a la toma: tomar de nuevo la misma dosis. Si el paciente vomita entre 30 minutos y una hora después de la toma: re-administrar media dosis. Si vómitos repetidos impiden seguir un tratamiento oral, tratar como un paludismo severo, ver Tratamiento del paludismo severo.
En zonas de baja endemicidad de paludismo, todos los pacientes diagnosticados con paludismo por P. falciparum (excepto los niños < 30 kg, las mujeres embarazadas o amamantando niños de < 6 meses) deben recibir, además del TCA, una dosis única de 0,25 mg/kg de primaquina VO para reducir el riesgo de transmisión
[3]Citation 3.World Health Organization. WHO policy brief on single-dose primaquine as gametocytocide in Plasmodium falciparum malaria. 2015.
https://www.who.int/malaria/publications/atoz/who_htm_gmp_2015.1.pdf?ua=1
.
Observaciones:
- En los grupos etáreos y de peso inferiores a los mencionados en la tabla, hay poca información sobre la eficacidad y la inocuidad de los TCA.
- Las combinaciones AL, AS/AQ y DHA/PPQ pueden ser utilizadas. La dosis debe ser calculada para administrar 10 a 16 mg/kg/dosis de lumefantrina; 10 mg/kg al día de amodiaquina; 20 mg/kg al día de piperaquina.
- En niños pequeños el estado clínico puede degradarse rápidamente, podría ser preferible comenzar de entrada un tratamiento parenteral (ver más abajo).
No se recomienda la quinina VO como tratamiento estándar, pero sigue en algunos protocolos nacionales:
quinina VO durante 7 días
bCitation b.Si el paciente vomita en los 30 minutos siguientes a la toma: tomar de nuevo la misma dosis. Si el paciente vomita entre 30 minutos y una hora después de la toma: re-administrar media dosis. Si vómitos repetidos impiden seguir un tratamiento oral, tratar como un paludismo severo, ver Tratamiento del paludismo severo.
Niños y adultos menos de 50 kg: 10 mg/kg 3 veces al día
Adultos de 50 kg o más: 600 mg 3 veces al día
Tratamiento sintomático
Paracetamol VO únicamente en caso de fiebre elevada (Fiebre, Capítulo 1).
Tratamiento del paludismo severo
Ingresar al paciente.
Tratamiento antipalúdico
Durante el embarazo, ver Tratamiento antipalúdico en las mujeres embarazadas.
Tratamiento antes de la derivación
Si se necesita derivar un paciente, administrar antes de la derivación:
- A nivel comunitario, en niños menos de 6 años: una dosis única de artesunato rectal
dCitation d.En caso de imposibilidad de derivar al paciente a un centro donde pueda recibir un tratamiento parenteral, administrar artesunato rectal siguiendo la misma pauta que artesunato en IV lenta (H0, H12, H24, y luego una vez al día).
(10 mg/kg)
- Niños de 2 meses a < 3 años (≤ 10 kg): 1 cápsula rectal (100 mg)
- Niños de 3 a < 6 años (≤ 20 kg): 2 cápsulas rectales (200 mg)
o
- En el dispensario, en niños y adultos: la primera dosis de artesunato o, en su defecto, la primera dosis de artemetero. Para las posologías, ver más abajo.
En todos los casos, en particular en niños, dar algo de azúcar antes o durante la derivación.
Tratamiento en el hospital
El tratamiento de elección es el artesunato, preferentemente IV, o en su defecto IM.
En pacientes en estado de shock: la vía IM no es apropiada, utilizar solo el artesunato IV.
artesunato IV lenta (3 a 5 minutos) o, en su defecto, IM lenta en la parte anterolateral del muslo:
Niños menos de 20 kg: 3 mg/kg/dosis
Niños de 20 kg y más y adultos: 2,4 mg/kg/dosis
- Una dosis en el momento del ingreso (H0)
- Una dosis a las 12 horas del ingreso (H12)
- Una dosis a las 24 horas del ingreso (H24)
- Luego, una dosis una vez al día.
Administrar el tratamiento por vía parenteral durante un mínimo de 24 horas (3 dosis), luego, si el paciente puede tolerar la vía oral, pasar a un TCA completo de 3 días. Si no, continuar el tratamiento parenteral una vez al día hasta que el paciente pueda pasar a la vía oral (sin sobrepasar 7 días de tratamiento parenteral).
Si no se dispone de artesunato, artemetero es una alternativa:
artemetero IM en la parte anterolateral del muslo (nunca administrar por vía IV)
Niños y adultos: 3,2 mg/kg en el momento del ingreso (el D1), luego 1,6 mg/kg una vez al día
Administrar el tratamiento por vía parenteral durante un mínimo de 24 horas (2 dosis), luego, si el paciente puede tolerar la vía oral, pasar a un TCA completo de 3 días. Si no, continuar con el tratamiento parenteral una vez al día hasta que el paciente pueda pasar a la vía oral (sin sobrepasar 7 días de tratamiento parenteral).
Observación: si el día 5 el paciente todavía no puede tolerar la medicación por vía oral, continuar el mismo tratamiento parenteral hasta el día 7. En este caso no es necesario iniciar un TCA.
La quinina IV todavía se recomienda en algunos protocolos nacionales. Se puede utilizar en el tratamiento de paludismo con shock si no se dispone de artesunato IV. La posología esta expresada en sal de quinina:
- Dosis de carga: 20 mg/kg administrados en 4 horas, seguidos de una perfusión de glucosa 5% (guarda vena) durante 4 horas; luego
- Dosis de mantenimiento: 8 horas después del inicio de la dosis de carga, 10 mg/kg cada 8 horas (alternar 4 horas de quinina y 4 horas de glucosa 5%).
En adultos, administrar cada dosis de quinina en 250 ml de glucosa. En niños de menos de 20 kg, administrar cada dosis de quinina en un volumen de glucosa de 10 ml/kg.
No administrar la dosis de carga si el paciente ha recibido quinina o mefloquina oral en las 24 horas previas: empezar directamente con la dosis de mantenimiento.
Administrar el tratamiento por vía parenteral durante un mínimo de 24 horas, luego, si el paciente puede tolerar la vía oral, pasar a un TCA completo de 3 días (o, en su defecto, quinina oral hasta completar 7 días totales de tratamiento con quinina). Si no, continuar con el tratamiento parenteral una vez al día hasta que el paciente pueda pasar a la vía oral (sin sobrepasar 7 días de tratamiento parenteral).
Tratamiento sintomático y manejo de las complicaciones
Hidratación
Mantener una hidratación adecuada. A título indicativo, para el volumen total a administrar en 24 horas por vía oral o por vía IV, ver Anexo 1.
Adaptar estos volúmenes en función de la situación clínica para prevenir una deshidratación o por el contrario una sobrecarga hídrica (riesgo de edema agudo de pulmón).
Fiebre
Paracetamol únicamente en caso de fiebre elevada (Fiebre, Capítulo 1).
Anemia severa
Para el tratamiento, ver Anemia, Capítulo 1.
Hipoglucemia
Para el tratamiento ver Hipoglucemia, Capítulo 1.
Observaciones:
- En un paciente inconsciente o postrado, en urgencia o si fracasa el intento de tener un acceso venoso, utilizar azúcar en polvo por vía sublingual para corregir la hipoglucemia eCitation e.Deslizar bajo la lengua una cucharada de café de azúcar humedecido con unas gotas de agua. Poner al paciente en decúbito lateral. Repetir a los 15 minutos si el paciente no ha retomado la conciencia. Como en los demás métodos, mantener posteriormente un aporte regular de azúcar y vigilar. .
- El riesgo de hipoglucemia es mayor en los pacientes tratados con quinina IV.
Coma
Verificar/asegurar que las vías aéreas estén libres, medir la glucemia y evaluar la profundidad del coma.
En caso de hipoglucemia o si no puede medirse la glucemia, administrar glucosa.
Si el paciente no responde a la administración de glucosa o en ausencia de hipoglucemia:
- Colocar una sonda urinaria; poner al paciente en decúbito lateral.
- Vigilar las constantes, la glucemia, la consciencia y la diuresis cada hora hasta su estabilización, y después cada 4 horas.
- Excluir una meningitis (punción lumbar) o administrar de entrada un tratamiento antibiótico (ver Meningitis, Capítulo 7).
- Cambiar de postura al paciente cada 2 horas; cuidados de los ojos y de la boca, etc.
Convulsiones
Ver Convulsiones, Capítulo 1. Corregir las causas eventuales (p. ej. hipoglucemia; fiebre en el niño).
Distrés respiratorio
- Respiración rápida y difícil:
Pensar en un edema agudo del pulmón (se escuchan crepitantes en la auscultación) que puede estar relacionado o no a una sobrecarga hídrica: disminuir el goteo de la perfusión si el paciente está perfundido, posición semisentada, oxígeno, furosemida IV: 1 mg/kg en niños; 40 mg en adultos. Repetir 1 a 2 horas después si fuera necesario.
Pensar también en una neumonía asociada (ver Neumonía aguda, Capítulo 2).
- Respiración lenta y profunda (sospecha de acidosis metabólica):
Buscar una deshidratación y corregirla si procede; una anemia descompensada y transfundir si procede.
Oliguria e insuficiencia renal aguda
Buscar en primer lugar una deshidratación (ver Deshidratación, Capítulo 1), en particular en caso de hidratación inadecuada o de pérdidas hídricas (fiebre elevada, vómitos, diarrea). Corregir la deshidratación si existe. Atención al riesgo de sobrecarga hídrica y de edema agudo de pulmón. Controlar la reaparición de la diuresis.
La insuficiencia renal aguda se halla casi exclusivamente en adultos, y es más frecuente en Asia que en África. Colocar una sonda urinaria, medir la diuresis. Limitar el aporte líquido a 1 litro/día (30 ml/kg/día en el niño), más el volumen de las orinas producidas. Con frecuencia se necesita diálisis renal.
Tratamiento antipalúdico en las mujeres embarazadas
Paludismo no complicado por P. vivax, P. ovale, P. malariae, P. knowlesi
Igual que otros pacientes.
No administrar primaquina durante el embarazo.
Paludismo no complicado por P. falciparum
Todos los TCA en la tabla Tratamiento del paludismo no complicado por P. falciparum se pueden utilizar en todos los trimestres.
Si no se dispone de TCA, quinina VO (para las posologías, ver Tratamiento del paludismo no complicado por P. falciparum) en combinación con clindamicina VO si posible (10 mg/kg 2 veces al día durante 7 días) es una alternativa a los TCA.
No administrar primaquina durante el embarazo.
Paludismo severo
En todos los trimestres, utilizar el artesunato, o en su defecto el artemetero.
No se recomienda la quinina IV como tratamiento estándar, pero todavía se recomienda en algunos protocolos nacionales.
Prevención
- En las mujeres embarazadas, en zonas de alto riesgo de paludismo por P. falciparum, referirse a la guía Essential obstetric and newborn care, MSF.
- En zonas con paludismo estacional (especialmente en África subsahariana), una quimioprevención estacional del paludismo en niños < 5 años reduce la mortalidad: administrar amodiaquina + SP una vez al mes durante 4 meses durante la estación de transmisión
[4]Citation 4.World Health Organization. WHO Policy Recommendation: Seasonal Malaria Chemoprevention (SMC) for Plasmodium falciparum malaria control in highly seasonal transmission areas of the Sahel sub-region in Africa. 2012.
https://www.who.int/malaria/publications/atoz/smc_policy_recommendation_en_032012.pdf?ua=1 . - Todos los servicios de hospitalización, incluidos los centros de nutrición o de tratamiento del VIH, deben estar equipados con mosquiteras impregnadas con insecticidas de larga duración (MILD) en las zonas endémicas y en las zonas propensas a las epidemias de paludismo. Para más información, referirse a la guía Public health engineering, MSF.
- Para las medidas antivectoriales y la prevención en el viajero, referirse a la literatura especializada.
- (a)La mayoría de las pruebas rápidas detectan uno de los antígenos siguientes o una combinación de estos antígenos: la proteína HRP2 específica de P. falciparum; una enzima específica de P. falciparum (Pf pLDH); una enzima común a las 4 especies de plasmodium (pan pLDH). La proteína HRP2 puede permanecer detectable durante 6 semanas o más después de la eliminación del parásito; la enzima pLDH permanece detectable durante varios días (hasta 2 semanas) después de la eliminación del parásito.
Utilizar de preferencia las pruebas pan pLDH en las regiones hiper y holo-endémicos, y en zonas de transmisión estacional intensa y durante epidemias o emergencias complejas. En otros contextos, las pruebas HRP2 (P. falciparum > 95%) o combo HRP2 + pLDH (P. falciparum < 95%) son preferibles. - (b)Si el paciente vomita en los 30 minutos siguientes a la toma: tomar de nuevo la misma dosis. Si el paciente vomita entre 30 minutos y una hora después de la toma: re-administrar media dosis. Si vómitos repetidos impiden seguir un tratamiento oral, tratar como un paludismo severo, ver Tratamiento del paludismo severo.
- (c)TCA: asociación de artemisinina o alguno de sus derivados (p. ej. artesunato, artemetero) con un antipalúdico que pertenezca a una clase terapéutica diferente.
- (d)En caso de imposibilidad de derivar al paciente a un centro donde pueda recibir un tratamiento parenteral, administrar artesunato rectal siguiendo la misma pauta que artesunato en IV lenta (H0, H12, H24, y luego una vez al día).
- (e)Deslizar bajo la lengua una cucharada de café de azúcar humedecido con unas gotas de agua. Poner al paciente en decúbito lateral. Repetir a los 15 minutos si el paciente no ha retomado la conciencia. Como en los demás métodos, mantener posteriormente un aporte regular de azúcar y vigilar.
- 1.World Health Organization. Guidelines for the treatment of malaria, 3rd ed. World Health Organization. 2015.
https://apps.who.int/iris/handle/10665/162441 - 2.World Health Organization. Compendium of WHO malaria guidance: prevention, diagnosis, treatment, surveillance and elimination. 2019.
https://apps.who.int/iris/handle/10665/312082 - 3.World Health Organization. WHO policy brief on single-dose primaquine as gametocytocide in Plasmodium falciparum malaria. 2015.
https://www.who.int/malaria/publications/atoz/who_htm_gmp_2015.1.pdf?ua=1 - 4.World Health Organization. WHO Policy Recommendation: Seasonal Malaria Chemoprevention (SMC) for Plasmodium falciparum malaria control in highly seasonal transmission areas of the Sahel sub-region in Africa. 2012.
https://www.who.int/malaria/publications/atoz/smc_policy_recommendation_en_032012.pdf?ua=1